 Toto je komplexní článek o cévních mozkových příhodách. V léčbě zejména ischemických cévních mozkových příhod došlo v posledních deseti letech celosvětově k dynamickému vývoji. Původní pohled na mozkové příhody jako na fatální a neléčitelnou záležitost se dramaticky změnil, stejně jako léčebné možnosti (především intravenózní a intraarteriální trombolýza, tedy laicky řečeno podání léku na rozpuštění krevní sraženiny).
Toto je komplexní článek o cévních mozkových příhodách. V léčbě zejména ischemických cévních mozkových příhod došlo v posledních deseti letech celosvětově k dynamickému vývoji. Původní pohled na mozkové příhody jako na fatální a neléčitelnou záležitost se dramaticky změnil, stejně jako léčebné možnosti (především intravenózní a intraarteriální trombolýza, tedy laicky řečeno podání léku na rozpuštění krevní sraženiny).
___
Obsah stránky:
- Co je to mozková "mrtvice" - tedy mozková příhoda?
- Typy mozkové mrtvice - nedokrvenost a krvácení, procentuelní zastoupení
- Rizikové faktory pro vznik cévní mozkové příhody
- Mozková příhoda a dědičnost, prevence CMP
- Patogeneze v přehledu
- Příznaky cévní mozkové příhody
- Varianty cévní mozkové příhody, co je to penumbra
- Postup při diagnostice CMP v kostce
- Diagnostika cévní mozkové příhody pomocí zobrazovacích metod, detekce okluze nebo stenózy tepny
- Co je to trombolýza (fibrinolýza), pohled v USA a Evropě?
- Léčba cévní mozkové příhody a její úskalí
- Prevence úmrtí pro mozkový otok a zvýšení intrakraniálního tlaku
- Následky cévní mozkové příhody
- Závěr
Co je to mozková „mrtvice“, cévní mozková příhoda?
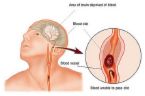
Jde o akutní onemocnění způsobené uzávěrem některé z mozkových tepen a následnou nedokrevností mozku (ischemická CMP=iCMP) nebo krvácením do mozku (hemoragická CMP=hCMP). Toto závažné onemocnění s vysokou mortalitou se řadí mezi nejčastější příčiny úmrtí vůbec. Alarmující je fakt, že zatímco dříve CMP postihovala mladé lidi jen v extrémně výjimečných případech, dnes není 25letý pacient nebo pacientka až takovou raritou. Může za to především současný nezdravý životní styl (kouření, nedostatek pohybu, tučná strava), u žen s poruchou krevní srážlivosti může jít o negativní vliv hormonální antikoncepce.Typy mozkové mrtvice – nedokrvenost a krvácení, procentuelní zastoupení:
Hemoragická CMP - krvácivá (hCMP) –– je způsobena krvácením do mozku, tvoří asi 15-20 % všech CMP; postihuje zejména jedince ve věku 50-60 let; úmrtnost je kolem 50 %. Lékař by měl myslet na to, že někdy je krvácení způsobeno sekundárními změnami v ložisku původního infarktu mozku!
Co je vertebrobazilární a karotické povodí
Mozek zásobují zepředu dvě karotické tepny – krkavice – a zezadu dvě vertebrální tepny, které se spojují na spodině mozku nad prodlouženou míchou před tzv. mostem v jednu (bazilární) tepnu. Karotické tepny zásobují především mozkové hemisféry a vertebrální tepny (a následně bazilární tepna) vývojově starší část mozku a mozkový kmen, kde sídlí vitálně důležitá centra (centrum pro řízení srdeční činnosti, pro řízení dýchání) a kudy procházejí všechny důležité dráhy, které vedou z hemisfér dolů do míchy a řídí náš pohyb. Dojde-li tedy k nevratnému poškození mozkového kmene ve větším rozsahu, není pacient schopen přežít.
Rizikové faktory pro vznik iCMP a hCMP:
Ischemická CMP (z nedokrvení)
- vysoký krevní tlak
- pokročilejší aterosklerotické postižení cév
- uvolnění trombu nebo sklerotického plátu z některé z větších cév či tepen nebo ze srdce s následným ucpáním mozkových tepen
- srdeční arytmie (především fibrilace síní!)
- trombofilní stavy (stav, kdy je zvýšená tendence k vytváření sraženin)
- výjimkou není také CMP z dehydratace (zejména v létě)
- ve vertebrobazilárním povodí (tepny vedoucí přes obratle krčníá páteře) může k CMP přispět například i delší nepřirozená poloha hlavy (například při několikahodinovém spánku v autě, kdy se jedna z vertebrálních tepen stlačuje v nepříznivé poloze, tj. záklonu či rotaci hlavy, následkem toho může ztrombózovat jedna z těchto tepen, vzniklá sraženina se uvolní nebo narůstá) nebo výrazný zákon případně i kombinovaný s rotací hlavy, který může vést k uvolnění aterosklerotických nánosů na těchto cévách, stejně jako na hlavních přívodných cévách (karotidách)
Hemoragická CMP (krvácivá)
- vysoký krevní tlak
- "prasknutí" mozkové výdutě
- krvácení z cévní malformace
- následek zánětu cévní stěny
- následky některých infekcí
- nadužívání drog
- při úrazu
Obecné ovlivnitelné faktory:
- vysoká hladina cholesterolu
- cukrovka
- přílišná konzumace alkoholu
- kouření
- nedostatek pohybu
- obezita
Proč může vysoký krevní tlak vést k mozkové mrtvici?
Drobné tepny zásobující hluboké struktury mozku jsou velmi křehké, zejména v místě, kde se otáčejí o 90 stupňů (směrem nahoru). V tomto místě může dojít vlivem vysokého tlaku (nebo i náhlého zvýšení tlaku u lidí s normálním tlakem) a stárnutím cévní stěny k perforaci tepny a ke krvácení do hlubokých struktur mozku.
Mozková příhoda není dědičná, důležitá je prevence
Cévní mozková příhoda – až na velmi vzácné klinické jednotky – není dědičné onemocnění, ale výrazná dědičná dispozice je k cévním onemocněním, zejména k ateroskleróze. Tato dispozice vyplývá především z vrozených poruch metabolismu tuků, což výrazně zvyšuje rychlost vzniku aterosklerózy. V posledních deseti letech se navíc objevila řada tzv. hyperkoagulačních stavů (tj. zvýšená krevní srážlivost), u kterých vzniká významně vyšší riziko vzniku CMP než u ostatní populace. Nejznámější a nejdříve zjištěnou trombofilní mutací je tzv. leidenská mutace a existuje řada dalších. Nositelem trombofilní mutace je až 10 % populace. Chceme-li se vyhnout riziku CMP, měli bychom co nejvíce dodržovat zdravý životní styl – nekouřit, mít dostatek pohybu, vyhýbat se tučným jídlům, dodržovat pitný režim. Jednou z hlavních příčin ischemické CMP je ateroskleróza; rizikové faktory pro urychlení aterosklerotických změn představují především cukrovka a kouření, nezdravý způsob života, hypercholesterolémie (zvýšená koncentrace cholesterolu v krvi).Lidé, jejichž rodič (nebo dokonce oba rodiče) zemřel v časném věku na CMP, infarkt myokardu nebo jinou cévně podmíněnou chorobu, by měli preventivně navštívit praktického lékaře a požádat o vyšetření se záměrem zjistit svou míru rizika. Praktický lékař by měl jedince s touto pozitivní rodinnou anamnézou doporučit do hematologické poradny, případně současně do lipidové poradny, kde se dělá screening na trombofilní nebo aterogenní mutace či abnormality. V případě pozitivního nálezu by měl být pacient sledován hematologem, eventuálně léčen. Vždy záleží na konkrétním typu zjištěné abnormity a míře její nebezpečnosti. V případě, že se jedná o poruchu lipidového metabolismu, lze zahájit primární prevenci (léčba začíná dřív, než vznikne nějaká komplikace), například pomocí statinů (léky snižující koncentraci cholesterolu v krvi) a dietním režimem apod., v případě průkazu nějaké trombofilní poruchy podle typu lze zahájit léčbu, jež snižuje srážlivost krve. Může to být léčba antiagregační nebo léčba antikoagulační.
Patogeneze v přehledu:
Mozkový iktus („mrtvička“) vznikne buď- zužováním průsvitu cévy a sražením krve v ní (trombóza)
- vmetením krevní sraženiny do cévy (embolie)
- křečí svalových vláken cévní stěny
- prasknutím cévní stěny a provalením krve do tkáně mozku, případně i komor (jasná a hlavní kontraindikace trombolýzy)
Průtok krve mozkovou tkání
Příznaky cévní mozkové příhody
Klinické projevy CMP jsou velmi rozmanité od téměř bezpříznakového stavu až po závažný stav končící smrtí. Závažnější příhoda se obvykle projevuje ztrátou vědomí (nemusí k němu však dojít, záleží na příčině příhody) a závažnou poruchou hybnosti – nejčastěji jednostranným ochrnutím. Pacient může mít také poruchy citlivosti, poruchy mozkové či okohybní inervace, může zvracet, mít bolesti hlavy a další příznaky. Neurologické projevy i jejich průběh jsou u jednotlivých pacientů velmi rozmanité, společné je však to, že jsou vždy náhlé a jde o závažný stav. Mezi ischemické CMP se řadí tzv. tranzitorní ischemická ataka, tedy krátkodobý výpadek funkce určité části mozku v trvání několika minut až hodin, který se opět spontánně zcela upraví.Příznaky CMP v přehledu:
Brní Vás tvář nebo úplně ztuhne – nemůžete se usmát, zapískat, polykat
Neovládáte svou ruku, je jako bez citu a vypadávají Vám z ní věci
Vaše dolní končetina Vás přestane poslouchat nebo podklesává při chůzi
Náhlá nerozhodnost, potíže s mluvením nebo porozuměním
Špatně se vyjadřujete, hledáte slova, je Vám špatně rozumět nebo nerozumíte okolí
Špatně se Vám píše nebo čte
Náhlá porucha zraku
Náhlé rozmazané vidění nebo ztráta zraku
Týká se jednoho nebo obou očí naráz. Někdy se vidění zdvojuje
Náhle vzniklé problémy s chůzí nebo závratě
Ztratíte rovnováhu, nejste schopni svou chůzi koordinovat
Náhlé silné bolesti hlavy bez zjevné příčiny
Náhlá bolest hlavy, která někdy přechází ve ztuhlost krku
Domácí test aneb jak orientačně poznat možnou cévní mozkovou příhodu
Požádejte nemocného, aby se usmál, zapískal a ukázal zuby. U člověka s iktem dochází k poklesu ústního koutku. Pokud se nemocný usměje, ústní koutky nebudou symetrické.
Ruce
Požádejte nemocného, aby natáhl ruce před sebe a otočil je dlaněmi dolů. Ochrnutá ruka obvykle rychle klesá.
Požádejte pacienta, aby řekl jednoduchou větu, například: „Starého psa novým kouskům nenaučíš.“ Člověk s cévní mozkovou příhodou toho není schopen, nebo bude slova komolit.
Tyto příznaky mohou být i jen krátkodobé a mohou odeznít do několika minut. I v těchto případech je však zcela nezbytné rychlé ošetření, neboť riziko vzniku následné závažné cévní mozkové příhody je velmi vysoké!
 Základ: ihned reagovat na první příznaky „mrtvice“, aby bylo splněno hlavní kritérium terapeutického okénka - krátký čas od prvního příznaku do kontaktu se zdravotnickým zařízením
Základ: ihned reagovat na první příznaky „mrtvice“, aby bylo splněno hlavní kritérium terapeutického okénka - krátký čas od prvního příznaku do kontaktu se zdravotnickým zařízením
Jakmile postižený ve svém těle pocítí první signál některého z příznaků, musí bez odkladu jednat. Je lepší jet při sebemenším příznaku do nemocnice třikrát zbytečně než jednou pozdě!!!
Dle statistik zhruba jedna třetina postižených mozkovým iktem se vyléčí bez následků. Druhá třetina zůstává do konce života v trvalé invaliditě a třetí třetina umírá. Nebezpečí vzniku ischemické cévní mozkové příhody, se zvyšuje s přibývajícím věkem a je obecně vyšší u mužů.
Varianty ischémie při mozkové příhodě, co je to penumbra
Pokud je průtok v této oblasti nulový, podléhají zde mozkové buňky odumírání během několika desítek minut; tato oblast je nazývána jádrem ischemie (core).Pokud je v postižené oblasti mozku průtok zachován, ale není dostatečný pro metabolizmus buněk, dochází zde k postupné apoptóze (programované smrti) mozkových buněk; tato oblast je nazývána ischemickým polostínem (penumbra).
Pokud nedojde k úpravě průtoku oblastí polostínu, a to nejpozději do 6–8 hodin, podléhá zde většina mozkových buněk apoptóze.
Postup při diagnostice v kostce
- detailní neurologické vyšetření
- u vážnějších neurologických deficitů CT mozku (při výrazné bolesti hlavy nebo meningeální symptomatice rozhodně statimové vyšetření)
- EKG (k vyloučení kardiogenní etiologie embolizace, tzn. fibrilace síní)
- komplexní laboratorního vyšetření (biochemie, krevní obraz, u Warfarinizovaných Quick test, ...)
Diagnostika cévní mozkové příhody pomocí zobrazovacích metod, detekce okluze nebo stenózy tepny
Okluzi a stenózu krční nebo mozkové tepny lze detekovat pomocí angiografie (AG), sonografie, MR angiografie (MRA) nebo CT angiografie (CTA). Angiografie je nejstarší z těchto metod a díky rozšíření a zkušenostem s interpretací výsledků je považována za zlatý standard v diagnostice tepenných okluzí a stenóz. Konvenční angiografie je postupně nahrazována digitální subtrakční angiografií a v posledních letech 3D rotační angiografií. Jelikož se jedná o invazivní metodu s vážnými komplikacemi u 1–4 % pacientů, je stále častěji nahrazována neinvazivními metodami.
Duplexní ultrazvukové vyšetření krčních tepen je neinvazivní, levné a libovolně opakovatelné vyšetření, které lze provést i u lůžka pacienta. V posledních letech se stává skríningovou metodou pro detekci stenózy nejen v oblasti karotické bifurkace, ale také v subklaviálně-vertebrálním řečišti. Transkraniální dopplerometrické vyšetření (TCD) a transkraniální barevná duplexní sonografie (TCCS) jsou další z neinvazivních metod. Využívají se v detekci stenózy a okluze intrakraniální tepny. Díky libovolné opakovatelnosti a možnosti provedení u lůžka, a to i u neklidných pacientů, se postupně transkraniální ultrazvukové vyšetření (TCD nebo TCCS) stává metodou první volby u pacientů s CMP. Transkraniální barevná duplexní sonografie je schopna mimo diagnostiky cévní patologie také detekovat krvácení nebo tumorózní lézi v B-obraze, monitorovat přetlak střední čáry a nárůst nitrolební hypertenze.
MR angiografie je další z moderních neinvazivních metod, kterou lze využít k detekci stenózy a okluze intrakraniální tepny. Lze provést i u alergických pacientů, jelikož neaplikujeme žádnou kontrastní látku. Absolutní kontraindikací vyšetření je implantovaný kardiostimulátor, relativními pak implantovaný kovový materiál, klaustrofobie a výraznější neklid pacienta.
CT angiografie je semiinvazivní vyšetření, u kterého se aplikuje kontrastní látka intravenózně. Výhodou je především možnost provedení CT mozku, event. perfuzního CT vyšetření v jedné době. Vyšetření je kontraindikováno u pacientů s alergií na kontrastní látku. Problémem také zůstává vyšetření neklidných pacientů.
Detekce perfuzního deficitu
Perfuzní CT vyšetření je další metodou, pomocí níž lze detekovat oblast mozku se sníženou perfuzí. Na podobném principu je založeno také perfuzní TCCS vyšetření. Obě metody využívají k diagnostice porušené perfuze detekci množství kontrastní látky v určité oblasti (region of interest, ROI) a dynamiku změny její koncentrace.
Pozitronová emisní tomografie (PET) se v posledních letech také začíná experimentálně využívat u pacientů s akutní ischemickou CMP, a to k detekci perfuze mozku a detekci extrakce kyslíku v postižené oblasti. Především detekce extrakce kyslíku může do budoucna podat další cenné informace k procesu nekrózy a apoptózy mozkových buněk.
Jednofotonová emisní výpočetní tomografie (SPECT) je již zavedenou metodou detekce poruchy mozkové perfuze. Její využití je však především u chronických a dlouhodobých onemocnění. Pro relativně dlouhou dobu provedení a zpracování výsledků zatím nedosáhla většího využití v diagnosticko-terapeutickém protokolu v akutní fázi CMP.
Detekce ischemického ložiska (nekrózy mozkových buněk)
MRI mozku je novější metodou detekce ischemie mozku, jež pravděpodobně v budoucnu částečně nahradí CT vyšetření i v akutní fázi CMP. Nové MR přístroje dokáží již v akutní fázi specifickými sekvencemi odlišit ischemii od hemoragie, navíc lze zobrazit i menší ischemické ložisko než při CT vyšetření. Při kombinaci MRI, difuzně-perfuzního mismatch vyšetření a MR angiografie lze u nejmodernějších MR přístrojů během necelých 10 minut získat komplexní informaci o stavu mozkové tkáně, jeho cév a perfuze.
Z výsledků studií využívajících výše uvedených metod u pacientů s ischemickou CMP vyplynuly významné závěry pro prognózu, selekci a terapii pacientů s ischemickou CMP:
- Již při začátku příznaků lze rozlišit ischemii lakunární, teritoriální a interteritoriální asi u 80–90 % pacientů.
- 80 % pacientů s ischemickou CMP lze v prvních 3 hodinách detekovat okluzi intrakraniální tepny (teritoriální a lakunární infarkty). U těchto pacientů se jedná o trombembolickou etiologii CMP.
- Asi u 10 % pacientů lze detekovat hemodynamickou etiologii ischemie (interteritoriální infarkt).
- Asi u 10 % pacientů dojde spontánně k rekanalizaci uzavřené tepny do 3 hodin od začátku příznaků. Tito pacienti mají velmi dobrou prognózu úpravy zdravotního stavu.
- Spontánní rekanalizace uzavřené tepny probíhá téměř u všech pacientů, do 24 hodin je to však jen asi u 25 % pacientů. Rekanalizace mezi 6. a 24. hodinou má jen malý přínos pro zlepšení neurologického deficitu. Rekanalizace po 24. hodině již nemá vliv na úpravu neurologického postižení.
- Pacienti s velkým rozdílem mezi velikostí nekrotické tkáně a oblasti polostínu (např. při MR mismatch vyšetření) mají velký profit z časné rekanalizace tepny, a to jak farmakologické, tak mechanické.
- Vazodilatační terapie u pacientů s okluzí či stenózou krční tepny nad 50 % (a. carotis interna, a. carotis communis, a. vertebralis, a. subclavia) často vede ke zhoršení neurologického deficitu steal efektem.
- Nejvyšší výtěžnost výše zmíněných vyšetřovacích metod je v prvních 3–6 hodinách od začátku CMP.
Co je to trombolýza (fibrinolýza), pohled v USA a Evropě?
Trombolýza umožní pacientovi v ideálním případě odejít několik dnů po ischemické CMP domů bez následků, nehodí se však pro všechny nemocné a má řadu úskalí. Jedním z nich je krátký časový úsek (3 nebo max. 6 hodin) od vzniku CMP, během něhož musí být trombolýza provedena. Úspěšnost léčby tedy často závisí na tom, jak rychle se pacient dostane na specializované pracoviště s nepřetržitou péčí, které dovede záležitost správně zhodnotit a navíc zmíněnou léčbu nabízí. Mějme na mysli, že při iCMP odumírá každou minutu 2.000.000 neuronů, které už nebudou nikdy nahrazeny (neurony se ve vyšším věku od narození již netvoří nové)! Hraje se tedy o čas! Intravenózní trombolýzu dnes provádí většina velkých neurologických pracovišť, náročnější, ale pro pacienta bezpečnější a efektivnější léčbu intraarteriální trombolýzou však poskytují pouze specializovaná centra (například Nemocnice Na Homolce, ÚVN Praha, FN Brno, FN Hradec Králové, FN Plzeň, Masarykova nemocnice v Ústí nad Labem).
Časově omezený úseku 3-6 hodin nazýváme "terapeutické okno". Aby ale mohlo být toto terapeutické okénko využito pro záchranu života a zdraví, k tomu je bezpodmínečně nutné, aby každý z nás věděl, jaké jsou příznaky cévní mozkové příhody (viz výše).
V USA byla trombolýza s užitím t-PA (tkáňový aktivátor plazminogenu) přijata za standardní postup u všech pacientů, kteří se dostanou do nemocnice včas a počítačová tomografie u nich nezjistí žádné změny. V Evropě zatím nejsou názory na tuto léčbu jednotné.
VELKÝ ČLÁNEK O TROMBOLÝZE NA TOMTO WEBU ZDE
Léčba cévní mozkové příhody a její úskalí
A/ Léčba ischemické CMP
- léky na zlepšení prokrvení postižené oblasti nebo ostatních tkání
- prevence a léčba edému (otoku) mozku, prevence a event. léčba infekčních komplikací (zápal plic, infekce močových cest), prevence dekubitů atd.
- prevence časného opakování nebo pokračování příhody
- rehabilitace (viz Následky CMP)
Intravenózní trombolýza
- podání trombolytika obvykle do žíly na ruce, případně centrálním žilním katetrem
- léčbu je nutné podat do tří hodin od chvíle, kdy došlo k CMP
Intraarteriální trombolýza
- metoda, při níž se během angiografického vyšetření do ucpané mozkové cévy zavede tříslem speciální mikrokatetr, jímž se aplikuje trombolytikum přímo do krevní sraženiny, působí tedy lokálně
- tato metoda je účinnější a bezpečnější než intravenózní trombolýza – díky tomu, že látka působí přímo ve sraženině, může být množství léku až 10krát menší než u intravenózní trombolýzy; novinkou je kombinace této metody s mechanickou trombolýzou, při níž se pomocí speciálního nástroje při katetrizaci sraženina „ručně“ rozrušuje na menší části, které se odsávají nebo „odplaví“ z ucpané tepny a mohou být dále léčeny; při současném použití obou metod se snižuje i dávka podaného trombolytika (v některých případech se nemusí podávat vůbec), čímž se snižuje riziko krvácivých komplikací
- léčbu je nutné provést do 6 hodin (v určitých specifických případech i později)
Úskalí trombolytické léčby
- Časové okno – jednou z podmínek pro podání trombolýzy je dopravit pacienta včas na pracoviště, kde lze ihned provést správnou diagnostiku a kde trombolýzu provádí. Důležitá je organizace primární péče. Například v kardiologii je primární péče o pacienty s infarktem už zorganizována dokonale, funguje osvěta jak u pacientů, tak na straně záchranné služby, obvodních lékařů atd., takže lidé s infarktem se na specializované pracoviště dostanou dostatečně rychle. U CMP tento systém ještě tak dobře nefunguje. V České republice i mnohde ve vyspělých zemích totiž dosud neexistuje infrastruktura, jež by cíleně řešila dostupnost kvalitní péče pro každého pacienta. Často se zbytečně ztrácí čas tím, že je pacient vezen na pohotovost, odtud do menší nemocnice, pak na CT a odtud teprve na specializované pracoviště. Diagnostika i léčba musí probíhat na jednom místě – na specializovaném pracovišti, které je schopné 24 hodin denně pacienta správně zhodnotit a léčbu zahájit.
- Vedle dodržení časového okna je pro podání obou trombolýz zásadní fakt, jestli do postižené oblasti proniká bočními (kolaterálními) cestami alespoň částečně krev (bazální průtok), jež zabrání definitivnímu odumření postižené tkáně. Pokud je tato oblast zcela odříznutá od krevního zásobení, není možné tkáň zachránit ani při dodržení potřebného časového okna, protože mozkové buňky nemohou bez kyslíku přežít. Bazální průtok krve dokáže oddálit fatální průběh CMP o několik klíčových hodin.
- Kontraindikace – trombolýzu není možné provést, pokud klinický obraz pacienta neodpovídá indikačním kritériím nebo pokud například pacient absolvoval v posledních třech měsících rozsáhlejší operaci, má maligní onemocnění či již CMP nedávno prodělal.
- Nákladnost léčby – průměrné náklady na léčbu jednoho pacienta přesahují 50 tisíc korun za jednu intravenózní trombolýzu. Pojišťovny sice léčbu hradí, ale konzervativní léčba je daleko levnější, takže větší množství trombolýz může vážně narušit hospodaření celé nemocnice. Podání léku pacientovi s mrtvicí se přesto vyplatí. Pokud je léčba úspěšná, pacient se vrací do plnohodnotného života. Kromě přínosu pro uzdraveného člověka a jeho blízké to zároveň znamená úsporu případných nákladů na péči o invalidního pacienta.
B/ Léčba hemoragické CMP
Léčba se odvíjí od příčiny hemoragické CMP:- nejčastější příčinou je postižení mozkových tepen aterosklerózou a hypertenzí. Tato krvácení, zvláště rozsáhlá, mají obvykle nepříznivý průběh a ani neurochirurgická intervence podstatně nezmění velmi špatnou prognózu
- je-li krvácení menšího rozsahu, lze postupovat konzervativně. Tlačí-li hematom na okolní tkáně, může být neurochirurgický výkon prognosticky příznivý
- někdy je krvácení způsobeno užíváním léků na ředění krve (tzv. antikoagulační léčba), které pacienti potřebují kvůli chorobě srdce či žilní trombóze. Obvykle se léčí konzervativně včetně úpravy antikoagulační léčby
- je-li zdrojem krvácení mozková výduť, provádí se endovaskulární nebo neurochirurgický zákrok, při kterých je výduť uzavřena. Při endovaskulárním výkonu je výduť vyplněna pomocí mikrokatetru jemnými platinovými spirálami, při neurochirurgické operaci je uzavřena svorkou. Nemocnice Na Homolce začala jako první v České republice provádět endovaskulární léčbu mozkových výdutí.
Komplikace fibrinolýzy (u asi 5-10% pacientů):
Prevence úmrtí pro mozkový otok a zvýšení intrakraniálního tlaku
Časná mortalita je při mozkových cévních příhodách způsobena edémem mozku a fatálním zvýšením intrakraniálního tlaku. Edém vzniká v oblastech, kde jsou mrtvé a umírající buňky. Před deseti lety bylo prokázáno, že glycerol snižuje mortalitu způsobenou edémem, aniž by se zvýšil počet případů s invalidizujícími následky. Také dekompresní chirurgické zákroky mohou snížit mortalitu asi o polovinu.Následky cévní mozkové příhody
Klinické spektrum následků kolísá od toho, že se člověk vrátí do života zcela zdráv (bez jakéhokoliv postižení), až po kóma či smrt. Mezi méně závažné následky patří například lehká porucha hybnosti jedné ruky či nohy nebo porucha citlivosti; tyto poruchy lze výrazně zlepšit nebo upravit rehabilitací. Těžkým postižením je pak tzv. plegie (úplné ochrnutí) jedné končetiny nebo hemiplegie (úplné ochrnutí pravé nebo levé poloviny těla), porucha řeči (jak schopnost mluvit, tak schopnost rozumět), porucha schopnosti číst a psát, různé typy poruch vědomí.
Trpí-li pacient po CMP nějakými následky, je důležitou součástí léčby rehabilitace pod odborným vedením, zaměřená na to, aby nepostižená část mozku co nejvíce převzala funkci postižené tkáně. Existují různé reedukační programy na zlepšení a rehabilitaci řeči (logopedie), rehabilitaci hybnosti, pacienti se učí náhradním pohybům tak, aby byli co nejvíce soběstační a mohli žít v rámci možností co nejkvalitnější život.
Závěr
Ischemická CMP se v posledních letech stává relativně dobře léčitelným onemocněním, především při včasném zahájení specifické léčby. Z těchto důvodů je nezbytně nutné co nejrychlejší odeslání pacienta s akutními neurologickými příznaky do nemocnice k neurologickému vyšetření, provedení CT mozku a hospitalizaci na iktové jednotce. V přednemocniční péči není doporučeno aplikovat žádné léky pro jejich potencionální nežádoucí účinky (např. steal efekt u Oxyphyllinu, Agapurinu a dalších vazodilatancií) mimo zajištění základních vitálních funkcí. Není doporučeno podávání nootropik, neuroprotektiv, kortikoidů ani vazodilatancií v žádné fázi ischemické CMP u neselektovaných pacientů mimo klinické experimenty. Akutní léčba patří do rukou specializovného týmu odborníků v rámci iktové jednotky či iktového týmu. K optimalizaci následné péče vznikají v současnosti specializované cerebrovaskulární poradny, jejichž úkolem je léčba následků CMP a výběr nejvhodnější sekundárně preventivní terapie.
Související články:
Neurologie, S. Nevšímalová
Neurologie pro LF, Z. Ambler
Skriptum speciální neurologie, K. Urbánek
Vademekum lékaře, Jörg Braun
S. J. Ellis a C. Matthews, Postgrad. Med. J. 75:449, 2006
Školoudík D., Škoda O., Bar M., et al.: Neurosonologie. Praha, Galén, 2003, v tisku
Bar M.: Evropská iniciativa pro cévní mozkovou příhodu (EUSI).
Doporučení pro péči o pacienty s cévní mozkovou příhodou (překlad). Čes a slov Neurol Neurochir, 2003, Suppl.2.
www.kardio-cz.cz. Guidelines
Školoudík D., Bar M., Václavík D., et al.: Následná terapie po prodělaném ischemickém iktu. Interní medicína pro praxi, 2002, Suppl., s. 29–34
Hradílek P., Bar M., Školoudík D.: Karotická endareterektomie CEA – indikace dle American Heart Association. Neurologie pro praxi, 2002, 2, s. 115–118.
Neurologie pro praxi 06/2006
http://www.qmagazin.cz/
http://www.coretvasa.cz/
http://www.ictus.cz/
http://sweb.cz/otazkyzmediciny/
http://www.zdrava-rodina.cz/
http://www.medical-tribune.cz/
http://nova.medicina.cz/
http://www.mise-zdravi.cz/
http://www.szzkrnov.cz/
http://www.tretivek.cz/
http://www.pr-lab.cz/
http://www.zdravcentra.cz/
http://www.causa-subita.cz/




